Доброкачественная гиперплазия предстательной
железы
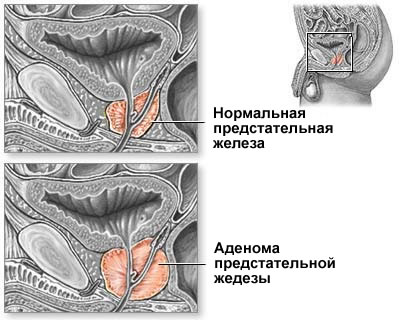
Заболевание развивается вследствие роста доброкачественной опухоли слизистых парауретральных желез, окружающих мочеиспускательный канал в простатическом отделе уретры. Заболеваемость достигает 50% у мужчин после 50 лет, увеличивается в более поздних возрастных группах и является наиболее частой при чиной нарушения функции мочевого пузыря. Старше 70 лет 75% мужчин в различной степени страдают от аденомы предстательной железы. Следует отметить, что распространенность заболевания не отражена показателями обращений за медицинской помощью, к которой прибегают только больные с выраженными клиническими симптомами.
Причина возникновения аденомы предстательной железы неясна. Имеются убедительные свидетельства о связи возрастных изменений в эндокринной системе с гиперплазией парауретральных желез. Известно отсутствие развития этого заболевания у евнухов. Связь аденомы предстательной железы с половой активностью не установлена однозначно. Заболевание встречается как у лиц с интенсивной или пониженной сексуальной активностью, так и у служителей культа, давших обет безбрачия. С определенностью отсутствует связь заболевания с венерическими и хроническими инфекциями органов мочеполовой системы. У молодых мужчин возникновение аденомы предстательной железы является исключительно редким. Аденомы парауретральных желез можно рассматривать как проявление «мужского климакса».
Возникновение и развитие заболевания.
У новорожденного масса предстательной железы составляет несколько граммов. В ходе полового созревания ее масса увеличивается и к 18 годам достигает 20 г. В норме масса и строение органа не изменяются на протяжении последующих 25 лет, у 25% мужчин в пожилом и старческом возрасте наблюдается ее атрофия, а у большей оставшейся части — увеличение парауретральных желез, выраженное в различной степени.
Многочисленные исследования гормонального статуса больных выявили закономерности, дополняющие представление о патогенезе заболевания. Обнаружено, что содержание тестостерона одинаково как в нормальной предстательной железе, так и в измененной аденоматозной гиперплазией ткани, в то время как уровень дигидротестостерона в последней пятикратно повышен.
Заболевание характеризуется стадийностью течения.1 стадия характеризуется полным опорожнением мочевого пузыря в результате компенсаторных изменений детрузора (мышцы мочевого пузыря), его гипертрофии и отсутствием существенных изменений функционального состояния верхних мочевых путей и почек. В этой стадии больные отмечают изменение динамики акта мочеиспускания. Мочеиспускание становится менее свободным, менее интенсивным и более частым. Ночной сон, ранее непрерывный, теперь требует дополнительного пробуждения до двух и более раз. Это не вызывает тревоги пациента и ошибочно объясняется им бессонницей в связи с возрастом или другими причинами. Днем в начальных этапах мочеиспускание может быть нормальным по частоте, однако больные отмечают, что акт мочеиспускания наступает не сразу, а после некоторого периода ожидания, особенно после пробуждения от ночного сна. В дальнейшем может появляться увеличение частоты дневного мочеиспускания, уменьшается объем мочи, выделяемый больным за однократное мочеиспускание. Характерно появление императивных (повелительных) позывов к мочеиспусканию, при которых больной лишен возможности удержать сокращение детрузора и вынужден срочно опорожнить мочевой пузырь, иногда в неудобных для этого жизненных ситуациях. Моча выделяется вялой струей, она падает почти вертикально, а не образует как ранее кривую характерной параболической формы.
Для облегчения опорожнения мочевого пузыря больные пытаются эпизодически натуживать живот, сокращать его мышцы и диафрагму в самом начале или в конце акта мочеиспускания. Главным признаком первой стадии заболевания является эффективное опорожнение мочевого пузыря благодаря компенсаторной гипертрофии его мышц. Остаточной мочи нет или ее количество не является существенным.
Функциональное состояние верхних мочевых путей и почек не претерпевает существенного ущерба, оно остается компенсированным (латентная или компенсированная стадия почечной недостаточности).
В первой стадии состояние больного может оставаться стабильным без прогрессирования в течение долгих лет за счет резервных возможностей мочевого пузыря, верхних мочевых путей и почек.
Истощение резервов компенсации означает переход в следующую, вторую стадию заболевания.2 стадия характеризуется промежуточными этапами нарушения функции мочевого пузыря, верхних мочевых путей и почек. Мочевой пузырь при мочеиспускании опорожняется не полностью, появляется остаточная моча в количестве 100–200 мл, которое увеличивается, достигая сотен миллилитров и более.
Развиваются дистрофические изменения в детрузоре, он более не может активно изгонять мочу в ходе сокращения, мочевой пузырь увеличивается в объеме. Для опорожнения мочевого пузыря больные вынуждены натуживаться, напрягать мышцы живота и диафрагмы на протяжении всего акта мочеиспускания, что является дополнительным фактором повышения внутрипузырного давления. Мочеиспускание осуществляется волнообразно, прерывисто, многофазно с периодами отдыха, достигающими нескольких минут.
Вследствие повышения давления в мочевом пузыре, механического сдавления устий мочеточников увеличивающимися аденоматозными узлами и петлевидными пучками перерастянутых мышц, утратой эластичности мышечных структур происходит нарушение транспорта мочи по верхним мочевым путям, их расширение, продолжение снижения функции почек. Нарастающее снижение функции почек проявляется жаждой, сухостью, горечью во рту, полиурией и другими характерными проявлениями. Срыв механизмов компенсации означает переход заболевания в третью, завершающую, стадию.
3 стадия характеризуется полной декомпенсацией функции мочевого пузыря, верхних мочевых путей и почечной недостаточностью поздних стадий. В этой стадии мочевой пузырь утрачивает способность к сокращению, его опорожнение неэффективно даже при участии экстравезикальных сил. Стенка его растянута, он переполнен мочой и может быть определен визуально или при пальпации внизу живота. Шаровидный по форме, его верхний край производит впечат ление опухоли, доходящей до уровня пупка или выше. Больной ощущает непрерывное желание опорожнить мочевой пузырь, оно не стихает и может приобретать характер постоянной сильной боли внизу живота. Моча выделяется не струей, а только каплями или малыми порциями и очень часто.
Длительная хроническая задержка больших объемов мочи вызывает также ослабление позывов к мочеиспусканию и болевых ощущений. Больные отмечают периоды ночного, а затем дневного постоянного выделения мочи каплями без волевого участия, считают это состояние «недержанием мочи». Между тем мочевой пузырь по-прежнему переполнен мочой, она непроизвольно, по каплям выделяется наружу. Таким образом, наблюдается парадокс сочетания задержки мочи и ее недержания, что получило название — парадоксальной задержки мочи.
В третьей стадии отмечается выраженное расширение верхних мочевых путей, нарушение парциальных функций почечной паренхимы вследствие обструктивной уропатии, вызванной повышенным давлением в чашечно-лоханочной системе.
Больные жалуются на отсутствие аппетита, слабость, жажду, сухость во рту, тошноту и даже рвоту, запоры. Течению заболевания сопутствуют изменения психической сферы — подавленность, тревожность, апатия, нарастает сухость слизистых и осиплость голоса, появляется специфический запах мочи изо рта.
Без оказания лечебной помощи интермитирующая стадия хронической почечной недостаточности переходит в терминальную,нарастает азотемия, нарушение вод но-электролитного баланса и больной погибает при клинических явлениях уремии.
Осложнения.
В клиническом течении 1-й и 2-й стадий заболевания, даже при отсутствии выраженной дизурии, может внезапно произойти острая полная задержка мочеиспускания. Причинами для развития этого осложнения могут служить нарушения диеты, например прием алкоголя или продуктов с большим количеством пряностей, переохлаждение, запор и несвоевременное опорожнение мочевого пузыря. В развитие этого осложнения включаются нарушения микроциркуляции органов малого таза, нарастание отечности аденоматозной ткани, острые изменения мионейрогенных взимоотношений детрузора.
Острая задержка мочеиспускания редко разрешается самостоятельно. В большинстве случаев катетеризация мочевого пузыря является вынужденной мерой оказания помощи больному. После катетеризации мочевого пузыря мочеиспускание может восстановиться. Но нередко консервативное лечение успеха не имеет. Такие больные требуют неотложной хирургической помощи.
Другим осложнением аденомы предстательной железы является гематурия. Она может быть выражена незначительно и выявляться при микроскопическом исследовании осадка мочи. Нередко интенсивность кровотечения и образование сгустков крови требуют выполнения экстренного оперативного вмешательства в связи с возникновением так называемой тампонады мочевого пузыря сгустками. Особенно часто кровотечения возникают после лечебной или диагностической катетеризации. Источником кровотечения могут быть варикозно расширенные вены в зоне шейки мочевого пузыря или ткань аденомы при травматической манипуляции.
Камни мочевого пузыря являются распространенным осложнением аденомы предстательной железы. Они формируются в мочевом пузыре в условиях застоя мочи в нем при нарушении уродинамики или мигрируют из почек и верхних мочевых путей и не выделяются по уретре в связи с инфравезикальной обструкцией. Для клинической картины камней мочевого пузыря характерно дополнение клинической картины аденомы предстательной железы учащением мочеиспускания и иррадиацией болей в области головки полового члена в вертикальном положении и при движении, ходьбе, симптом «закладывания струи мочи». В положении лежа перечисленные жалобы уменьшаются, исчезают.
Наиболее серьезными осложнениями аденомы предстательной железы являются инфекционные: пиелонефрит (хронический и острый), уретрит, простатит, аденомит, везикулит, эпидидимит и эпидидимоорхит.
Диагноз.
Распознавание аденомы парауретральных желез не является трудным. Оно направлено на дифференциальную диагностику с заболеваниями, вызывающими инфравезикальную обструкцию. Дополнительные приемы позволяют уточнить стадию заболевания на основании оценки функции мочевого пузыря, почек и верхних мочевых путей.
Значительной является роль опроса больного, детальное изучение истории жизни, изменений самочувствия и жалоб, связанных с мочеиспусканием. Для определения количественной характеристики, типа и степени выраженности симптомов, в настоящее время применяется ряд систем оценки, например, I-PSS (Индекс симптомов Американской урологической ассоциации)- список из 7 обосонованных вопросов, касающихся, различных симптомов, связанных с доброкачественной гиперплазией предстательной железы.
При физикальном исследовании любого мужчины следует тщательно пальпировать и перкутировать надлобковую область. Эти приемы позволяют выявить увеличение мочевого пузыря, связанное с накоплением остаточной мочи. Растянутый мочевой пузырь шаровидной формы может быть выявлен визуально, диагноз подтверждается определением тупого перкуторного звука над лоном.
Врач должен выполнить ректальное пальцевое исследование предстательной железы.
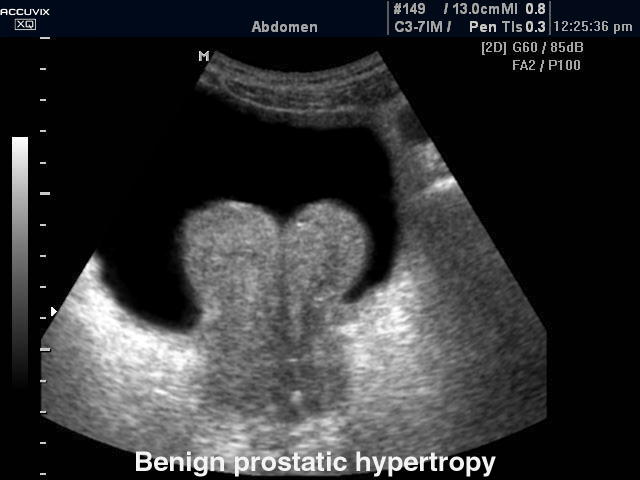
Далее выполняют трансабдоминальное и трансректальное ультразвуковое исследование предстательной железы, мочевого пузыря, почек.
Проведение урофлоуметрии (исследование объемной скорости потока мочи при помощи специального прибора — урофлоуметра, с графической регистрацией динамики процесса и параметров мочеиспускания) необходимо всем больным с подозрением на инфравезикальную обструкцию. У здорового человека кривая изменения потока мочи имеет холмообразную форму, максимальное значение объемной скорости мочеиспускания 20–30 мл/с или больше, в зависимости от объема выделяемой мочи. При инфравезикальной обструкции, вызванной аденомой предстательной железы, снижается максимальная (менее 20–18 мл/с) и средняя объемная скорость мочи, увеличивается продолжительность мочеиспускания. Изменяется характер кривой результатов урофлоуметрии. Она становится платообразной, появляются изменения в форме волн в конце кривой, повторяющих подъемы внутрибрюшного давления при натуживании больного. При значительном нарушении акта мочеиспускания кривая потока мочи едва отрывается от нулевого, базального уровня, отражая капельное или выделение мочи мелкими порциями, с длительными перерывами для отдыха (пилообразная кривая).
Урофлоуметрия в сочетании с ультразвуковым исследованием являются главными приемами объективного диспансерного контроля за больным с аденомой предстательной железы в поликлинической практике.
Важное место в оценке функционального и анатомического состояния почек и верхних мочевых путей занимают рентгенологические и радиоизотопные методы диагностики.
Динамические радиоизотопные методы (динамическая сцинтиграфия почек и радиоизотопная ренография) помогают оценить фильтрационную, секреторную функции почек, транспорт мочи по верхним мочевым путям, выполнить радиоизотопную урофлоуметрию и определить количество остаточной мочи. При проведении экскреторной урографии впервой стадии заболевания отмечается нормальная урографическая картина Во второй стадии снижается функция почек, уменьшае интенсивность выделения рентгеноконтрастного вещества, мочеточники и чашечно-лоханочные системы почек расширяются, иногда расширяются только терминальные отделы мочеточников.
Для третьей стадии характерна картина резкого снижения выделения рентгеноконтрастного вещества почками, картина уретерогидронефроза. Нередко выполнение экскреторной урографии и радиофункциональных исследований невозможно ввиду угнетения процессов секреции и азотемии.
Связь опорожнения мочевого пузыря и степени нарушения транспорта мочи из почек неоднозначна. Особенности патогенеза нарушений уродинамики верхних мочевых путей при аденоме предстательной железы связаны с преимущественным распространением ее узлов. При сдавлении устий мочеточников возникают характерные изменения конфигурации.
В завершение экскреторной урографии контрастное вещество накапливается в мочевом пузыре и позволяет получить его рентгенологическое изображение (нисходящая цистограмма). Изучение контура мочевого пузыря может выявить признаки трабекулярности стенки (зубчатый контур) и наличие холмовидного дефекта наполнения в области шейки мочевого пузыря, над лоном, характерное для аденомы предстательной железы.
Рентгеновский снимок малого таза сразу после опорожнения мочевого пузыря позволяет выявить и оценить количество остаточной мочи.
Инструментальные методы обследования являются последними в алгоритме действия врача и самыми опасными по возможности развития осложнений инфекционной или травматической природы.
Самым простым является катетеризация мочевого пузыря, которая позволяет определить количество остаточной мочи после мочеиспускания и решить вопрос: является ли пальпируемое образование над лобком переполненным мочевым пузырем.
Введение рентгеноконтрастных средств по катетеру в мочевой пузырь позволяет получить ретроградную цистограмму, на которой четко выявляется изображение внутрипузырной аденомы, камней, опухолей, дивертикулов мочевого пузыря.
Уретероцистоскопия как самостоятельный метод, является дополнительным диагностическим приемом последней очередности. Она необходима при неясном диагнозе и при подозрении на опухоль мочевого пузыря. Уретроскопия может быть выполнена в ходе эндоскопической операции или непосредственно перед операцией.
При лабораторных исследованиях у больных с аденомой предстательной железы необходимо определение содержания электролитов, мочевины и креатинина сыворотки крови и показателей функционального состояния печени. Суммарная азотовыделительная функция почек может быть охарактеризована на основании результатов клиренс-тестов (например, по эндогенному креатину). Состояние свертывающей и антисвертывающей систем крови, бактериологическая характеристика флоры мочи, функциональные исследования сердечно-сосудистой системы и органов грудной клетки позволяют целенаправленно провести предоперационную подготовку и предотвратить осложнения.
Дифференциальная диагностика.
Нарушение оттока мочи вследствие инфравезикальной обструкции, вызванной аденоматозной гиперплазией парауретральных желез, требует проведения дифференциального диагноза с заболеваниями пузырно-уретрального сегмента, вызывающими нарушение мочеиспускания. К их числу следует отнести рак, склероз предстательной железы, склероз шейки мочевого пузыря, стриктуру мочеиспускательного канала, хронический простатит, опухолевое поражение уретры и даже фимоз. Различение перечисленных заболеваний осуществляют на основании объективных методов исследования. Так, рак предстательной железы имеет характерные признаки при ректальном пальцевом исследовании предстательной железы, имеющей неровную, бугристую поверхность хрящевидной консистенции, в то время как воспалительные изменения предстательной железы проявляются болезненными ощущениями при ее пальпации и изменениями консистенции, которая становится пастозной, при отсутствии выраженного увеличения. Ультразвуковое абдоминальное и трансректальное, исследование предстательной железы выявляет акустическую картину увеличенных узлов аденомы гомогенной эхоструктуры и оттесненную собственно предстательную железу, можно различить боковые и среднюю доли аденомы; при раке предстательной железы выявляются крупноочаговые изменения акустической плотности ткани предстательной железы, в то время как для хронического простатита характерны диффузные изменения плотности органа. Стриктура мочеиспускательного канала выявляется при уретрографии в виде сужения.
Рубцовые изменения шейки мочевого пузыря и симптом «фонтанчика» при уретрографии указывают на наличие склероза шейки мочевого пузыря. Уретроцистоскопия выявляет природу обструкции визуально и является заключительным приемом дифференциальной диагностики. Рентгенологические признаки «башенного» мочевого пузыря, результаты исследования уродинамики нижних мочевых путей позволяют отличить нейрогенную природу дисфункции мочевого пузыря от вызванной инфравезикальной обструкцией различной этиологии.
Прогноз.
Для жизни больного с доброкачественной гиперплазией предстательной железы прогноз вполне благоприятный. Своевременное выявление, хирургическое лечение на 1 и 2 стадиях заболевания дает хорошие результаты, летальность при всех видах операций составляет менее 2%.
Возникновение и развитие заболевания.
Осложнения.
В клиническом течении 1-й и 2-й стадий заболевания, даже при отсутствии выраженной дизурии, может внезапно произойти острая полная задержка мочеиспускания. Причинами для развития этого осложнения могут служить нарушения диеты, например прием алкоголя или продуктов с большим количеством пряностей, переохлаждение, запор и несвоевременное опорожнение мочевого пузыря. В развитие этого осложнения включаются нарушения микроциркуляции органов малого таза, нарастание отечности аденоматозной ткани, острые изменения мионейрогенных взимоотношений детрузора.
Острая задержка мочеиспускания редко разрешается самостоятельно. В большинстве случаев катетеризация мочевого пузыря является вынужденной мерой оказания помощи больному. После катетеризации мочевого пузыря мочеиспускание может восстановиться. Но нередко консервативное лечение успеха не имеет. Такие больные требуют неотложной хирургической помощи.
Диагноз.
Распознавание аденомы парауретральных желез не является трудным. Оно направлено на дифференциальную диагностику с заболеваниями, вызывающими инфравезикальную обструкцию. Дополнительные приемы позволяют уточнить стадию заболевания на основании оценки функции мочевого пузыря, почек и верхних мочевых путей.
Дифференциальная диагностика.
Прогноз.
Для жизни больного с доброкачественной гиперплазией предстательной железы прогноз вполне благоприятный. Своевременное выявление, хирургическое лечение на 1 и 2 стадиях заболевания дает хорошие результаты, летальность при всех видах операций составляет менее 2%.
Форма входа |
|---|
Статистика |
|---|

